Dermatologie
Ihr Hautarzt in München
Klassische Dermatologie in unserer Praxis
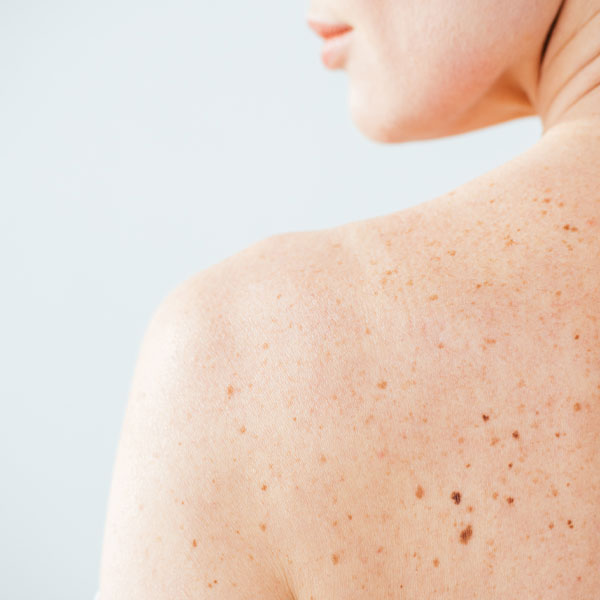
Sie sind auf der Suche nach einem erfahrenen Hautarzt in München? Als Fachärztin für Dermatologie und Venerologie ist Dr. Tatjana Pavicic nicht nur Ihre Ansprechpartnerin für ästhetische Fragen rund um die Haut, sondern kümmert sich auch gerne um Ihre medizinischen Hautprobleme. In unserer Privatpraxis in München entwickeln wir mit viel Erfahrung und Einfühlungsvermögen die passende Therapie für Ihren Befund.
Aknebehandlung
- Leichte Akne (Mitesser, einige entzündliche Stellen)
- Oberflächliches chemisches Peeling (z.B. Milk Peel)
- Regelmäßiges Ausreinigen
- Essenziell: Richtige Reinigung und Pflege fürs zu Hause
Mittelschwere Akne (multiple Mitesser und entzündliche Stellen)
- Topische Arzneimittel, die Ihnen nach einer eingehenden Untersuchung verschrieben werden, je nach dem ob die Verhornungsstörung oder entzündliche Veränderungen im Vordergrund stehen
- Evtl. auch systemische „Akne Antibiotika“ zwischendurch
- Begleitende dermokosmetische Betreuung
Schwere Akne mit entzündlichen Knoten und Zysten
- Systemische Therapie (oft auch Isotretinoin) beim Hautarzt um die Entzündung rechtzeitig zu stoppen und Narben vorzubeugen
- Begleitende Pflege fürs zu Hause (auch um die Begleiterscheinungen wie z.B. trockene Schleimhäute zu mildern)
Akne tarda oder auch Kosmetikaakne
- Genaue Ursachenanalyse, begleitende kosmetische Behandlung wie chemisches Peeling, RICHTIGE Pflege (keine „reichhaltige“ Schmiere)
Behandlung von Rosazea und empfindlicher zur Rötung neigender Haut
Abhängig vom Stadium der Rosazea behandeln wir vornehmlich kleine Gefäße an den Wangen und an der Nase mit verschiedenen Lasertherapien (IPL Max G; Nd-YAG). Außerdem erstellen wir für Sie eine, auf die empfindliche Rosazea Haut abgestimmte, Reinigung und Pflege, die Sie zu Hause nutzen können.
Bei entzündlichen Papeln und Pusteln behandeln wir auch mit einem Laser und ergänzen die Behandlung mit topischen Arzneimitteln, wie Metronidazol oder Azelainsäure.
Bei stärkerer Ausprägung mit zahlreichen entzündlichen Stellen hat sich eine systemische (z. B. niedrig dosiertes Doxycyclin) und topische Therapie mit anschließender Behandlung mit vaskulärem Laser als wirkungsvoll erwiesen.
Rhinophym oder umgangssprachlich auch „Knollennase“ oder “Schnapsnase” genannt, kann nur chirurgisch behandelt werden.
Pflegeempfehlung für empfindliche Rosazea Haut
Pflegeprodukte sollten nicht zu lipidreich sein und nur eine begrenzte Anzahl an ausgewählten dermokosmetischen Wirkstoffen enthalten, die die geschwächte Hautbarriere stärken, Feuchtigkeit spenden, die Haut beruhigen sowie gefäßstabilisierend und entzündungshemmend wirken. Durchblutungsfördernde Inhaltsstoffe oder auch Wirkstoffe gegen „unreine“ Haut sollten gemieden werden. Zum Kaschieren von Hautrötungen eignen sich grün getönte Pflegecremes. Wichtig ist zudem in jedem Fall ein konsequenter Sonnenschutz.
Weitere Info zu überempfindlicher Haut
Empfindliche Haut ist keine klar definierte Entität sondern ein Hautzustand, der durch eine niedrige Toleranzschwelle gegenüber exogenen wie endogenen Reizen charakterisiert ist. Das kann beispielsweise UV-Licht sein oder Kälte, häufiges Duschen oder bestimmte Hautpflegeprodukte ebenso wie Stress.
Zu den subjektiven Symptomen zählen Spannungsgefühl, Stechen, Brennen, Kribbeln oder Juckreiz. Objektive Symptome wie Rötungen, Schuppenbildung, Rauheit, Bläschen, Quaddeln und kleine Pickel können hinzu kommen.
Wenn das Schwitzen zu stark wird
Normalerweise ist Schwitzen ein lebenswichtiger Vorgang. Dadurch entledigt sich der Körper von zu viel innerer Wärme und überhitzt nicht. Beim Schwitzen senden die Nervenenden elektrische Impulse an die Schweißdrüsen, damit diese Schweiß bilden und über feine Kanäle an die Hautoberfläche abgeben. Doch an die zweieinhalb Millionen Menschen (1-2%) schwitzen hierzulande auch an ganz normalen Tagen viel zu stark.
Hyperhidrose ist der medizinische Ausdruck für krankhaft vermehrtes Schwitzen (griechisch: hyper = zu viel, hidros = Wasser). Manche Menschen schwitzen am ganzen Körper übermässig stark (generelle Hyperhidrose). Andere schwitzen nur an einzelnen Körperstellen übermässig (lokalisierte Hyperhidrose) – meist an Achselhöhlen (axilläre Hyperhidrose), Händen oder Füßen (palmoplantare Hyperhidrose) oder auch an dem Kopf.
Nicht-operative Verfahren
Die Behandlung mit Botulinumtoxin A beim Hautarzt ist heute sicherlich die sicherste und zuverlässigste Behandlung des lokalisierten Schwitzens. Botulinumtoxin wird in die Haut über den Schweissdrüsen gespritzt. Dies geschieht bei örtlicher Betäubung. Botulinumtoxin verhindert, dass die Nervenendigungen den Botenstoff Acetylcholin freisetzen. Dadurch bekommt die Schweißdrüse kein Einsatzsignal, so dass die Schweißproduktion erlahmt. Die Nervenenden verkümmern. Die Behandlung muss in der Regel nach sechs bis neun Monaten wiederholt werden, da die zerstörten Nervenenden erneut aussprossen. Auf Antrag übernehmen private Krankenkassen sehr häufig die Kosten der Behandlung.
Hautkrebsvorsorge / Muttermale
Mithilfe eines Hautkrebsscreenings und nachfolgenden Kontrollen lässt sich das Risiko an Hautkrebs um ein Vielfaches mindern. Auch können bösartige Hautveränderungen und/oder Hautkrebsvorstufen rechtzeitig erkannt werden. Wird der Hautkrebs frühzeitig entdeckt, kann er effektiv behandelt und in der Regel zu 100% geheilt werden.
Regelmäßige Vorsorgeuntersuchungen beim Hautarzt in individuell festgelegten Abständen sind für Risiko-Patienten besonders wichtig.
- Hautkrebs
- Lichtschäden
- Hauttumor-Chirurgie
- Pigmentstörungen / Altersflecken
FAQ
zum Thema Akne und Aknenarben
Fragen?
Akne ist eine der häufigsten Hauterkrankungen, die es auf der Welt gibt. Infolge der Erkrankung bilden sich starke Pickel, aber auch Pusteln, Papeln und Mitesser im Gesicht des Patienten. Diese Hautunreinheiten manifestieren sich meist an der Stirn, an den Wangen und am Kinn. Zusätzlich können auch das Dekolleté und der Rücken betroffen sein.
Ursächlich für Akne ist meist eine Verstopfung der Ausführungsgänge der Talgdrüsen (Hyperkeratose) in Zusammenspiel mit einer Überproduktion von Talg (Seborrhoe). Verhornen die Talgdrüsen, staut sich der Talg auf und es bilden sich Mitesser. Reißen diese auf, locken sie Bakterien an, die den Talg zersetzen. Dabei produzieren sie Spaltprodukte, die Entzündungsreaktionen in Gang setzen können. Die Folge: Kurze Zeit später entstehen Pickel an den betroffenen Stellen.
In den meisten Fällen sind es Jugendliche, die von Akne betroffen sind. Hier spricht man von der sog. Pubertätsakne. Das hängt mit den Veränderungen im Köper während der Pubertät zusammen. Diese Phase geht in vielen Fällen mit unreiner Haut einher. Aber auch Erwachsene können von Akne betroffen sein.
Spätakne oder Akne tarda tritt etwa ab dem 25. Lebensjahr auf. Betroffen sind oft Frauen, deren Haut auf einmal unrein wird und zu Mitessern und Pickeln neigt. Häufig fördert das Absetzen der Pille die Hautunreinheiten. Aber auch während einer Schwangerschaft oder in der Menopause haben viele Frauen mit Spätakne zu kämpfen. Weitere Auslöser können Stress, eine ungesunde Lebensweise, eine falsche Hautpflege und die Nebenwirkungen von Medikamenten sein.
- Androgene (männliche Geschlechtshormone)
- Überaktive Talgdrüsen
- Hormonschwankungen
- Falsche Ernährung (zu viel Fett und Zucker)
- Veranlagung
- Stress und starke psychische Belastung
- Nebenwirkungen von Medikamenten (z. B. Antibiotika, Kortison, Psychopharmaka, Neuroleptika)
- Anabolika
- Akne vulgaris
Hierbei handelt es sich um die Akneform, die am bekanntesten und verbreitetsten ist. Die sog. „gewöhnliche Akne“ wird durch hormonelle Veränderungen während der Pubertät hervorgerufen. Es existieren drei Unterarten der Akne vulgaris: Akne comedonica, Akne papulopustulosa und Akne conglobata. Akne comedonica betrifft nur das Gesicht und ist eine vergleichsweise leichte Form der Hauterkrankung. Sie geht überwiegend mit Mitessern einher, die sich entzünden können. Die mittelschwere Form bezeichnet man als Akne papulopustulosa. Hier treten nicht nur Mitesser, sondern auch entzündete Pickel auf. Bei vielen Patienten ist nicht nur das Gesicht, sondern auch der Rücken betroffen. Die Steigerung – also die schwerste Form von Akne – ist Akne conglobata. Hierbei bilden sich auf den Pickeln richtige Knoten, die sich leicht entzünden und sichtbare Narben hinterlassen können. - Kontakt-, Kosmetik- oder Chlor-Akne
In diesen Fällen ist die Akne wie eine allergische Reaktion der Haut zu werten. Die Unreinheiten entstehen durch das Nichtvertragen bestimmter Substanzen oder kosmetischer Wirkstoffe. - Medikamenten-Akne
Eine länger andauernde Therapie mit bestimmten Medikamenten kann zu Akne bzw. Spätakne führen. Dazu gehören z. B. Schlaf- und Beruhigungsmittel, die Brom enthalten, sowie Vitamin B-Präparate, kortisonhaltige Salben, Cremes und Tinkturen. In den meiste Fällen verschwinden die Hautbeschwerden nach dem Absetzen des Medikamentes wieder. - Doping-Akne
Eine weitere Akne-Variante ist die sog. Doping- oder Bodybuilding-Akne. Verursacht wird sie durch den häufigen Konsum von Doping-Substanzen, die Androgene und deren Abkömmlinge enthalten. Das sind z. B. anabol-androgene Steroide.
Akne inversa ist keine Akne im eigentlichen Sinne – also einer Erkrankung der Talgdrüsen. Akne inversa ist eine Erkrankung der Schweißdrüsen. Es handelt sich dabei um eine für Patienten oft missverständliche medizinische Namensgebung.
Ist ein Patient an Akne inversa erkrankt, so finden sich bei ihm großflächige Entzündungen der Schweißdrüsen und Haarfollikel v. a. im Bereich der Achseln und Genitalien. Die Hauterkrankung geht mit Knoten, Abszessen, Fisteln, häufig auch Vernarbungen und vor allem starken Schmerzen an den betroffenen Arealen einher. Wird die Erkrankung nicht behandelt, kann sie chronisch werden und die Lebensqualität erheblich einschränken. Akne inversa lässt sich medikamentös behandeln. In vielen Fällen ist ein Krankenhausaufenthalt mit einem chirurgischen Eingriff nötig.
Abhängig von der Form und Ausprägung der Akne können verschiedene Therapien helfen:
- Ernährungsumstellung
- Einnahme von Zink
- Ausreinigung im Kosmetikstudio
- Verwendung spezieller antibakterieller Kosmetika
- Antibiotische Cremes oder Antibiotika in Tablettenform
- Farblichttherapie/Bestrahlung mit selektivem UV-Licht
- Microdermabrasion
- Vitamin-A-Säure-Derivate
- Bei Frauen: Anti-Baby-Pille
In unserer Privatpraxis für Dermatologie und Kosmetik in München bieten wir Ihnen darüber hinaus an:
Das chemische Peeling stützt sich auf hochkonzentrierte und wirksame Säuren, die verschiedenen Gruppen natürlicher Substanzen angehören. Dazu gehört z. B. die Salizylsäure (auch: Betahydroxysäure, BHA-Säure). Ihre Wirkung ist schon seit Jahrhunderten bekannt. Natürlicherweise kommt sie v. a. in der Weidenborke vor. Salizylsäure ist fettlöslich und eignet sich daher optimal für die Behandlung fettiger und unsauberer Haut. Sie mildert Hautunreinheiten und befreit die Poren von überschüssigem Talg. Gleichzeitig lassen sich damit abgestorbene Hautzellen entfernen und Rötungen mildern. Die Hauterneuerung regt sie ebenfalls an. Das chemische Peeling mit Salizylsäure verkleinert große Poren und kann zudem das Aussehen von Aknenarben verbessern.
In manchen Fällen nutzen wir auch das SRT Peel – Salicyl+Resorcinol von aellas, um auch postinflammatorischen Hyperpigmentierungen (PIH) und Flecken vorzubeugen bzw. um diese zusätzlich zu behandeln. Für einen noch besseren Effekt können wir das 3,5-prozentige TCA-Peeling dazu kombinieren.
Aknenarben und Pickelmale können bei bzw. nach schweren Krankheitsverläufen auf der Haut verbleiben. Sie entstehen u.a., wenn Sie selbst die Unreinheiten aus der Haut herausdrücken wollen und dabei zu unsanft vorgehen. Die umgebenden feinen Äderchen, Talgdrüsen und das umliegende Gewebe können Sie beschädigen oder sogar zerstören, wenn Sie Mitesser & Co. nicht fachgemäß ausreinigen lassen. So wird einerseits die Akne verschlimmert, andererseits steigt das Risiko für eine nachträgliche Narbenbildung.
Wenn die Epidermis – also die oberste Hautschicht – einen Schaden erlitten hat und tiefere Hautschichten von der Verletzung betroffen sind, können Narben entstehen. In diesem Fall ist der Körper oft nicht in der Lage, die Haut wieder so herzustellen, wie sie einst war. Aus diesem Grund ersetzt er sie durch sogenanntes Granulationsgewebe. Kollagene Bindegewebsfasern füllen nun die Wunde von innen her auf und verschließen sie. Das bedeutet, dass der Körper die Verletzung mit Ersatzgewebe schließt. Dies geht aber mit einer optischen Einbuße einher: mit einer sichtbaren Narbe.
Ja, es gibt atrophe sowie hypertrophe Aknenarben und Keloide.
- Atrophe Aknenarben
Sie entstehen, wenn die Wunde nicht richtig abheilen konnte und der Körper zusätzlich zu wenig Bindegewebe bildet. Die Narbe entsteht unterhalb des umliegenden Gewebes. Atrophe Aknenarben können in drei Typen eingeteilt werden: Wurmstichartige Narben erinnern von der Form her an den Buchstaben V. Ihr Durchmesser beträgt bis zu zwei Millimeter und reicht trichterförmig tief und steilwandig bis in die untere Lederhaut. Es ist sogar möglich, dass sich die Narbe bis in die Unterhaut zieht. Eine weitere Form sind varioliforme Narben. Sie ähneln mit ihrem U-förmigen Erscheinungsbild Windpockennarben. Ihr Durchmesser beträgt 1,5 bis 4 Millimeter. Der dritte Typus sind M-förmige, wellenartige Narben. Sie sind recht flach, haben dafür aber einen Durchmesser von mehr als 4 bis 5 Millimetern. Sie entstehen durch spezielle Bindegewebsstränge, die die Lederhaut mit der Unterhaut verbinden. - Hypertrophe Narben
Dort, wo einst ein entzündeter Pickel stand, bildet die Haut manchmal nur unzureichendes neues Gewebe aus. Es hat nicht die gleiche Struktur wie gesundes Gewebe. Es wirkt dicker und liegt gewölbt über der Haut. - Keloide
In manchen Fällen wuchert die Aknenarbe weiter und dehnt sich in andere Hautbereiche aus. Keloide sind im Rahmen einer Akne seltener, aber nicht unüblich.
Abhängig von der Größe, Form und Lage der Aknenarben gibt es unterschiedliche Behandlungsmöglichkeiten. Folgende bieten wir Ihnen in unserer Praxis in München an:
- Laserbehandlung
Unsere erste Wahl in der Behandlung von Aknenarben ist der 1540nm fraktionierte nicht-ablative Erbium Glass Laser. Mithilfe verschiedener Linsen kann seine Energie bis zu ca. 1,9 mm tief in Ihre Haut eindringen. Dort können wir damit in Mikrosäulen Hitze applizieren. Neben Aknenarben und anderen traumatischen/chirurgischen Narben können wir damit auch Dehnungsstreifen verbessern und eine leichte bis mäßige Straffung Ihres Gewebes erzielen. Die fraktionierte Laserbehandlung ist ebenfalls eine sehr gute Möglichkeit, Aknenarben zu entfernen. In kurzen Abständen setzen wir mit dem Laser Impulse an Ihrer Haut ab, die darauf und darunter Mikro-Perforationen hervorrufen. Inseln unversehrter Haut verbleiben zwischen den klitzekleinen Verletzungen. Ihr Körper bildet neue kollagene und elastische Fasern, um die Verletzungen zu verschließen. So können wir eine deutliche Reduzierung der Aknenarben mit einer globalen Verbesserung Ihrer Hautqualität erwirken. Hilfreich in der Behandlung von Aknenarben sind auch unsere ablativen Laserverfahren. Wir tragen dabei Ihre oberflächlichen Hautschichten ab. Auch hier entstehen leichte Hautwunden. Ihr Körper produziert mehr Kollagen und frische elastische Fasern. So hilft er dabei, Aknenarben zu behandeln. - Chemisches Peeling
Es arbeitet über hochkonzentrierte und wirksame Säuren, die Ihre natürliche Hauterneuerung anregen, Ihren Hautstoffwechsel steigern und das Aussehen Ihrer Haut verbessern. Das hochdosierte chemische Peeling hat einen medizinischen Hintergrund und ist mit einer Behandlung im Kosmetikstudio nicht vergleichbar. - LaseMD™
Mit der Kombinationsbehandlung aus einem Laser und dazugehörigen Cosmeceuticals regen wir Ihre Haut zur Selbstheilung an. Mit speziell entwickelten Wirkstoffen können wir Ihre Aknenarben mit LaseMD™ reduzieren oder sogar komplett entfernen.
Aknenarben lassen sich leider nicht immer vermeiden. Hilfreich in der Vorbeugung ist es, Pickel und Mitesser nicht selbst auszudrücken. Auf diese Weise kommt es nicht zu selbstverschuldeten Entzündungsherden auf Ihrer Haut. Handelt es sich bei Ihnen jedoch um eine schwere Form der Akne, lassen sich die Entzündungsprozesse kaum mehr selbst beeinflussen. Aus diesem Grund ist es wichtig, Akne frühzeitig medizinisch zu behandeln. So lassen sich Entzündungen der Haarfollikel und der Haut sowie bakterielle Infektionen reduzieren. Dies kann helfen, spätere Aknenarben zu vermeiden.
Mittlerweile gibt es unterschiedliche Methoden, Aknenarben zu behandeln und bestenfalls zu entfernen. Wichtig ist, dass das jeweilige Verfahren auf Ihren Hauttyp und Aknetyp abgestimmt ist. Welche Therapie bei Ihnen infrage kommt, besprechen wir gerne in einem ausführlichen Vorgespräch. Kleinere und oberflächlicher liegende Narben lassen sich einfacher und schneller behandeln. Das Ergebnis ist in der Regel auch besser als bei größeren und tieferen Aknenarben. Grundsätzlich ist die Prognose bei der Behandlung von Aknenarben jedoch gut.
FAQ
zum Thema Rosazea
Fragen?
Bei Rosazea handelt es sich um eine chronische entzündliche Erkrankung der Gesichtshaut. Sie verläuft in der Regel in Schüben. Typischerweise sind hierbei die feinen Äderchen der Gesichtshaut erweitert – vor allem im Bereich der Wangen, der Nase, der Stirn des Kinns. Das bedeutet, dass die entsprechenden Hautpartien gerötet erscheinen.
Leider sind die Ursachen bis heute noch nicht endgültig geklärt. Ins Visier geraten ist die genetische Veranlagung, denn viele Betroffene haben Familienmitglieder, die ebenfalls an der Hauterkrankung leiden. Auffällig ist auch, dass hellhäutige Menschen west- und nordeuropäischer Herkunft häufiger an Rosazea zu erkranken scheinen. Eine Rolle bei der Entstehung spielt wohl auch die chronische Schädigung der Gesichtshaut durch Sonneneinstrahlung. Die UV-Strahlen der Sonne können das Bindegewebe sowie die Blut- und Lymphgefäße beeinflussen. Auf diese Weise tragen sie zur Gefäßerweiterung und Entzündung bei. Neueren Forschungen zufolge könnte Rosazea auch durch eine fehlgeleitete angeborene Immunantwort entstehen. Demnach können verändert gebildete und stark vermehrte Eiweißteilchen (Peptide mit dem Namen Cathelicidin) für die Entzündung mitverantwortlich sein. Auch die in der Gesichtshaut von Betroffenen vermehrt nachweisbare Demodex-Milbe kann zur Entstehung von Rosazea beitragen.
Rosazea äußert sich durch flächige Rötungen auf den Wangen, der Nase und der Stirn bis hin zu schmerzhaften entzündlichen Bläschen und Knötchen auf der Haut. Plötzlich auftretende, anhaltende Gesichtsrötungen sind als Vorstufen der Rosazea aber häufig schon früher sichtbar.
Im weiteren Verlauf der Erkrankung kann es zu einer knotigen Verdickung der Nase (Rhinophym) kommen. Umgangssprachlich spricht man hier auch von einer Knollennase.
Hinzu kommt, dass die Gesichtshaut von Rosazea-Patientinnen und -Patienten sehr empfindlich und leicht irritierbar ist. Schnell reagiert sie überempfindlich auf aufgetragene Hautpflegepräparate und sogar auch Medikamente. Dadurch, dass Rosazea sich auf das Gesicht niederschlägt, ist sie für Betroffene oft eine starke Beeinträchtigung ihrer Lebensqualität.
Abhängig von der Ausprägung gibt es verschiedene Formen und/oder Stadien der Rosazea. Sie gehen nicht zwangsläufig ineinander über.
- Rosacea erythemato-teleangiectatica (auch: Couperose)
Zu Beginn der Erkrankung ist die Haut meist diffus gerötet. Zunehmend erscheinen erweiterte Gefäße, die deutlich sichtbar sind. Patientinnen und Patienten bemerken ein Brennen und/oder Stechen auf der Haut, in vielen Fällen klagen sie auch über Juckreiz. In diesem Stadium klingen die Rötungen meist spontan wieder ab. Später bleiben sie jedoch dauerhaft bestehen. - Rosacea papulopustulosa
Hier sind es nicht nur Rötungen und Gefäßerweiterungen, die Betroffenen zu schaffen machen. Zusätzlich treten Knötchen und Eiterpickel auf. Das Krankheitsbild mag an Akne erinnern – jedoch sind die Hautveränderungen kleiner. Sie stehen auch dichter zusammen. Durch Rosazea bilden sich keine Mitesser aus. Falls doch, könnte es sich um eine Mischform handeln. - Rosacea hypertrophica
Bindegewebe und Talgdrüsen wuchern nun verstärkt. Bei Männern kann sich die Nase knotig verdicken. In seltenen Fällen treten vergleichbare Wucherungen an Ohr, Kinn, der Nasenwurzel oder den Augenlidern auf.
Bei der sog. Ophtalmo-Rosazea sind zusätzlich die Augen betroffen, wobei die Augenbeteiligung unabhängig vom Gesichtshautbefall verläuft. Möglich ist eine Trockenheit des Auges, aber auch Augenentzündungen, die die Bindehaut, den Lidrand oder die Regenbogenhaut betreffen. Ein Anzeichen für Rosazea mit Augenbeteiligung können wiederholt auftretende Gerstenkörner sein.
Stress, Alkohol, scharf gewürzte Speisen, Sonneneinstrahlung, warme Getränke – all diese Faktoren erweitern die Gefäße und können die Symptome von Rosazea verschlimmern.
Rosazea und Akne gehen beide mit Pickeln und Pusteln einher, jedoch handelt es sich um zwei unterschiedliche Erkrankungen. Das wird auch daran deutlich, dass bei Rosazea keine Bildung von Mitessern erfolgt. Zwischen Rosazea und Akne besteht also kein Zusammenhang – die beiden Erkrankungen können jedoch gleichzeitig bzw. als Mischform bestehen. Es ist auch möglich, dass sich Rosazea im Anschluss an Akne entwickelt.
FAQ
zum Thema Pigmentstörungen & Altersflecken
Fragen?
Melanin ist ein bräunlich-schwarzes Farbpigment, das die Farbe von Haut, Haaren und Augen prägt. Zudem schützt das Pigment die Haut vor dem Eindringen schädlicher UV-Strahlen in die tieferen Hautschichten. Auf diese Weise ist Melanin also nicht nur ein Farbgeber, sondern auch ein Beschützer.
Bei Melanozyten handelt es sich um Zellen, die den Hautfarbstoff Melanin bilden. Sie kommen in der Haut, in den Augen und in den Hirnhäuten vor.
Melanin steht mit Über- oder Hyperpigmentierungserscheinungen der Haut im Zusammenhang. Diese zeigen sich als braune Flecken, Leberflecken, Muttermale oder Sommersprossen. Sie haben in der Regel keinen Krankheitswert. Gerade Muttermale und Sommersprossen machen den Look einer Person oft noch interessanter.
Doch es ist auch Vorsicht geboten: Manche Flecken können ihre Dicke, Farbe und Struktur verändern und entarten. Das bedeutet, dass sie sich zu Hautkrebs entwickeln können und eine Behandlung sowie anschließend eine engmaschige Überwachung erfordern.
Der Fachbegriff für die Melaninproduktion lautet „biokatalytische Melaninsynthese durch Melanozyten“. Die Melanozyten, also die Zellen, die den Farbstoff bilden, finden sich unmittelbar auf der Basalmembran. Dabei handelt es sich um die unterste Schicht der Oberhaut (Epidermis). Sie versorgen wiederum die Keratinozyten – also die Epidermiszellen, die maßgeblich an der Hauterneuerung und am Wundverschluss beteiligt sind – mit dem Pigment Melanin. Ein Melanozyt versorgt über Zellausläufer mehrere Keratinozyten gleichzeitig.
Interessant zu wissen: Die Keratinozyten haben einen Lebenszyklus von ca. 28 Tagen. Während dieser Zeitspanne wandern sie von der Basalmembran bis zur obersten Hautschicht. Dort werden sie als winzige Hornplättchen abgestoßen – und wachsen von unten neu nach.
Das einfallende UVB-Licht steuert die Melaninproduktion. Die Melanozyten bilden den Farbstoff und speichern das produzierte Melanin in kleinen Bläschen (Vesikeln; sog. Melanosome). Zur Übertragung der Farbpigmente auf die Keratinozyten braucht der Körper diese Bläschen.
Von Pigmentflecken, Pigmentstörungen und Pigmentveränderungen spricht man, wenn die Bildung der Farbpigmente in der Haut gestört ist. Auf diese Weise kommt es zu einem veränderten Hautbild. Die Pigmentzellen der Haut bilden dann zu viel oder zu wenig Melatonin.
Pigmentflecken bzw. Pigmentstörungen können verschiedene Ursachen haben:
- Genetische Veranlagung
- Zu viel UV-Strahlung
- Hormonelle Umstellungen (z. B. bei der Schwangerschaft)
- Nebenwirkungen der Anti-Baby-Pille
- Nebenwirkungen von Medikamenten wie manchen Antibiotika
- Erkrankungen wie Psoriasis, Akne, Herpes Zoster, Folsäure- oder Vitamin-B12-Mangel
- Ernährung (z. B. Glutenunverträglichkeit)
- Sommersprossen
Hierbei handelt es sich um kleine Tupfen auf der Gesichtshaut. Sie können auch an Hals und Armen vorkommen. Sommersprossen sind angeboren (oder im Laufe des Lebens erworben) und zieren meist blonde oder rothaarige Personen. - Melasma
Als Melasma bezeichnet man eine Überpigmentierung der Haut. Diese entsteht meist infolge von hormonellen Veränderungen – z. B. bei Frauen in der Schwangerschaft. Kennzeichnend für Melasma sind großflächige, recht dunkelgefärbte Flecken im Gesicht. Die auch als Schwangerschaftsmaske bezeichnete Pigmentveränderung kann sich nach der Schwangerschaft wieder zurückbilden. In manchen Fällen bleibt sie jedoch bestehen. - Altersflecken
Jahrelang intensiv betriebenes Sonnenbaden kann sich rächen und Altersflecken als natürliche Folgeerscheinung der Haut entstehen lassen. Sie sind in der Regel so groß wie eine Linse und bräunlich gefärbt. Sie tauchen vor allem im Gesicht, am Hals, dem Dekolleté und an den Händen auf. - Leberflecken
Sie werden definiert als Anhäufung von Pigmentzellen in unterschiedlichen Hautschichten. Leberflecken sind meist glatt und durch ihre dunkle Kontur gut erkennbar. Oft sind sie angeboren, aber können auch im Laufe des Lebens entstehen – hier meist im mittleren Alter. - Muttermale
Auch Muttermale können angeboren sein oder im Laufe des Lebens entstehen. Sie sind meist glatt und rundlich. Zudem entstehen sie unabhängig von Sonneneinstrahlung oder Pigmenttyp.
Manche Patientinnen, die die Pille dauerhaft einnehmen, stellen nach einiger Zeit flächige, bräunlich verfärbte Flecken im Bereich Ihrer Stirn, an den Schläfen, Wangen, am Nasenrücken, der Oberlippe und/oder am Kinn fest. Die Flecken sind dabei meist symmetrisch verteilt. Dabei handelt es sich um eine zu starke Färbung der Haut (Hyperpigmentierung).
Zu dieser Veränderung kann es durch die Hormone in der Pille kommen. Sie enthält Östrogene, die die Produktion der Pigmente in der Haut beeinflussen können. Vermutlich werden die pigmentbildenden Zellen durch die Östrogene in der Pille zu einer verstärkten Zellteilung oder Vermehrung angetrieben. Denkbar ist auch, dass die Melanozyten durch die Pillen-Hormone bei Sonneneinstrahlung stärker zur Produktion der Pigmente angeregt werden.
Beide Begriffe stehen für eine erworbene Dunkelfärbung bestimmter Gesichtspartien, beschreiben jedoch unterschiedliche Ursachen: Melasma nennt man die Pigmentflecken, die während einer Schwangerschaft entstehen – also die sog. „Schwangerschaftsmaske“. Als Chloasma bezeichnet man hingegen andere hormonell bedingte Pigmentstörungen unterschiedlicher Ursache – wie z. B. infolge der Einnahme der Pille.
FAQ
zum Thema Hautkrebs
Fragen?
Hautkrebs ist ein Überbegriff für unterschiedliche Krebserkrankungen der Haut. Sie können in vielfältigen Erscheinungsformen auftreten und sind unterschiedlich aggressiv. Hautkrebs gehört zu den häufigsten Tumorarten. Seine Häufigkeit steigt seit einigen Jahrzehnten stetig an. Das maligne Melanom ist die gefährlichste Hautkrebsart. Aktuell liegt das Risiko, daran zu erkranken, bei ca. 2 %. Statistisch gesehen erkrankt also jeder 50. Mensch in Deutschland an schwarzem Hautkrebs (Quelle: Deutsche Krebsgesellschaft).
- Krebsvorstufen
Sogenannte aktinische Keratosen gehören zu den Vorstufen von Hautkrebs. Meist erscheinen sie als eher harmlos aussehende Verhornungen der Haut, d. h. als schuppige Hautveränderungen, die rötlich bis braun gefärbt sind und eher tastbar als sichtbar sind. Morbus Bowen gehört ebenfalls zu den Hautkrebsvorstufen. Dabei handelt es sich um flache, rötlich-schorfige Erhebungen. Obwohl sie scharf begrenzt sind, sind sie unregelmäßig geformt. Werden diese Befunde nicht behandelt, kann sich daraus ein Plattenepithelkarzinom entwickeln. Aus diesem Grund sollten diese Hautveränderungen entfernt werden. - Weißer Hautkrebs
Die häufigste Form bösartiger Hauttumore ist der weiße Hautkrebs (auch: heller Hautkrebs). Dazu gehört das Basalzellkarzinom (Basalzellkrebs) und das Plattenepithelkarzinom (auch: Spinaliom, Stachelzellkrebs). Beide Formen wachsen langsam und bilden nur selten Metastasen. Dennoch handelt es sich um eine Krebserkrankung, die ernst genommen werden muss. Weißer Hautkrebs sollte frühzeitig behandelt werden. Diese Krebsform lässt sich in der Regel vollständig entfernen und verläuft nur selten tödlich. - Schwarzer Hautkrebs
Das maligne Melanom kann an allen Hautstellen auftreten – so auch im Genitalbereich, an der behaarten Kopfhaut, an der Fußsohle oder unter den Nägeln. Schwarzer Hautkrebs ist seltener als weißer, aber dafür umso gefährlicher. Der Tumor ist aggressiv und kann sich schnell im Körper ausbreiten. Wie auch der helle Hautkrebs, so kann das maligne Melanom in unterschiedlichen Formen auftreten. Die häufigste Form ist das superfiziell spreitende Melanom (SSM), die aggressivste nennt sich noduläres Melanom (NM). Langsam wachsend ist das Lentigo-maligna-Melanom (LMM). Die seltenste Form ist das akrolentiginöse Melanom (ALM). - Roter Hautkrebs
Hierbei handelt es sich um einen Oberbegriff für seltenere Formen von Hautkrebs. Sie entstehen, wenn sich Lymphzellen in der Haut ansammeln und beginnen, unkontrolliert zu wachsen. Man spricht hier auch von Hautlymphomen oder kutanen malignen Lymphomen. - Kaposi-Sarkom
Bei Patienten mit einer bekannten Immunschwäche oder bei einer medikamentösen Unterdrückung des Immunsystems kann ein sog. Kaposi-Sarkom entstehen. Es äußerst sich über bräunliche, knotige Hautveränderungen. Meist werden sie zuerst an den Beinen sichtbar. Im weiteren Verlauf können sie sich auch auf den Schleimhäuten und inneren Organen ausbreiten.
Grundlegend ist „positiv“, dass bösartige Erkrankungen der Haut von außen sichtbar sind – im Gegensatz zu vielen Tumorerkrankungen der inneren Organe. Daher erhöht sich die Chance, den Hautkrebs in einem frühen, gut behandelbaren Stadium zu entdecken, wenn Sie sich gut selbst beobachten. Anzeichen für eine Hautkrebs-Erkrankung können z. B. eine Farb- und Formveränderung von Muttermalen und Hautstellen oder tastbare Knoten sein, die auf der Oberseite eine feste, schuppige Schicht/Kruste haben. Aufmerksam werden sollten Sie auch, wenn sich an Hautzellen, die üblicherweise viel der Sonne ausgesetzt sind (sog. „Sonnenterrassen“), Veränderungen bilden. Dazu gehören die Unterarme, Handrücken, der Nasenrücken oder auch die Ränder der Ohrmuscheln. Bei uns abklären lassen sollten Sie auch, wenn Flecken auf der Haut jucken oder gar bluten.
Hautkrebs kann vielfältige Symptome haben. Dazu gehören u. a.:
- Hautwunden, die auch nach längerer Zeit nicht abheilen wollen oder immer wieder beginnen zu bluten
- Schnell wachsende Hautflecken
- Hautflecken, die brennen, jucken oder nässen
- Asymmetrisch geformte oder erhabene Hautflecken
- Hautflecken mit unscharfer Begrenzung
- Hautflecken mit unterschiedlichen Färbungen
- Muttermale, die sich plötzlich verändern
- Hautpartien, die schuppig, verhornt oder rau sind
Die ABCDE-Regel benennt gängige Warnzeichen für Veränderungen, die in Zusammenhang mit Hautkrebs stehen können:
- A wie Aufbau
Achten Sie auf die Form Ihrer Muttermale oder Leberflecken! Prüfen Sie, ob die Form eines Muttermals oder Leberflecks auf Ihrer Haut auf einer Seite anders aussieht als auf der anderen. Hat sich die Form eines bereits vorhandenen Hautflecks verändert oder ist ein neuer dunkler Hautfleck aufgetreten, der ungleichmäßig geformt ist, vereinbaren Sie bitte einen Termin bei uns zur Untersuchung. - B wie Begrenzung
Ein wichtiges Indiz für eine Erkrankung ist auch die Begrenzung des Hautflecks. Auffällig ist, wenn er verwaschene, gezackte, unebene oder raue Ränder aufweist. Lassen Sie dies bei uns abklären! - C wie Colour (Farbe)
Wenn ein Fleck unterschiedliche Färbungen aufweist und Sie beispielsweise hellere und dunklere Bereiche in einem Pigmentmal erkennen, sollten Sie dieses bei uns untersuchen lassen. Färbungen wie Rosa, Grau oder schwarze Punkte sowie krustige Auflagen können auf ein malignes Melanom hinweisen. - D wie Durchmesser
Sollte ein Pigmentmal einen größeren Durchmesser als 5 mm aufweisen oder der Form einer Halbkugel ähneln, ist eine medizinische Abklärung notwendig. - E wie Erhabenheit
Vereinbaren Sie bitte auch einen Termin bei uns, wenn ein Leberfleck mehr als einen Millimeter über das Hautniveau hinausragt. Ist die Oberfläche zusätzlich rau oder schuppend, kann dies ein Hinweis auf Hautkrebs sein.
Die Haut besteht aus mehreren Schichten. Dazu gehören die Oberhaut (Epidermis), die Lederhaut (Dermis) und die Unterhaut (Subcutis). Die Oberhaut besteht aus einer dicken Schicht u. a. aus Stachelzellen (Keratinozyten) und wird nach unten von der Basalmembran (auch: Basalzellschicht) Richtung Lederhaut begrenzt. In der Basalzellschicht befinden sich Pigmentzellen (Melanozyten), die den Hautfarbstoff Melanin produzieren. Dieser ist auch dafür zuständig, UV-Strahlen abzuhalten.
Die UV-Strahlen der Sonne (aber auch die im Solarium) können das Erbgut in den Hautzellen schädigen und gelten daher als geläufigste Ursache und typischer Risikofaktor für Hautkrebs. Auch, wenn sich äußerliche Symptome wie Rötungen oder Schmerzen – wie sie im Rahmen eines Sonnenbrands auftreten können – wieder zurückbilden, so vergisst die Haut doch nichts.
Im Laufe der Jahre können sich derartige Schäden mehr und mehr anhäufen. Daraus kann Hautkrebs entstehen. Vor allem für die Entstehung von weißem Hautkrebs ist die langjährige UV-Strahlung die häufigste Ursache. Daher sind Hautbereiche, die der Sonne ausgesetzt sind, häufiger von Tumoren aus dem Bereich des weißen Hautkrebses betroffen. Sonnenbrände aus der Kindheit und Jugend können sich in Form von schwarzem Hautkrebs rächen.
Die Haut besteht aus mehreren Schichten. Dazu gehören die Oberhaut (Epidermis), die Lederhaut (Dermis) und die Unterhaut (Subcutis). Die Oberhaut besteht aus einer dicken Schicht u. a. aus Stachelzellen (Keratinozyten) und wird nach unten von der Basalmembran (auch: Basalzellschicht) Richtung Lederhaut begrenzt. In der Basalzellschicht befinden sich Pigmentzellen (Melanozyten), die den Hautfarbstoff Melanin produzieren. Dieser ist auch dafür zuständig, UV-Strahlen abzuhalten.
Die UV-Strahlen der Sonne (aber auch die im Solarium) können das Erbgut in den Hautzellen schädigen und gelten daher als geläufigste Ursache und typischer Risikofaktor für Hautkrebs. Auch, wenn sich äußerliche Symptome wie Rötungen oder Schmerzen – wie sie im Rahmen eines Sonnenbrands auftreten können – wieder zurückbilden, so vergisst die Haut doch nichts.
Im Laufe der Jahre können sich derartige Schäden mehr und mehr anhäufen. Daraus kann Hautkrebs entstehen. Vor allem für die Entstehung von weißem Hautkrebs ist die langjährige UV-Strahlung die häufigste Ursache. Daher sind Hautbereiche, die der Sonne ausgesetzt sind, häufiger von Tumoren aus dem Bereich des weißen Hautkrebses betroffen. Sonnenbrände aus der Kindheit und Jugend können sich in Form von schwarzem Hautkrebs rächen.


